การวินิจฉัย
การวินิจฉัยจำเป็นต้องอาศัยประวัติ การตรวจร่างกาย และการตรวจพิเศษเพิ่มเติมดังนี้
1. ประวัติ ควรจะได้ประวัติจากคู่นอน หรือครอบครัวของผู้ป่วยด้วย เพราะผู้ป่วยมักจะไม่รู้อาการที่เกิดขึ้นขณะที่ตนหลับ อาจได้ประวัติว่ากรนหรือหายใจเสียงดัง มีช่วงหยุดหายใจ (witnessed apnea) หรือหายใจไม่สม่ำเสมอ. หลังหยุดหายใจ อาจสะดุ้งตื่นหรือพลิกตัว นอนกระสับกระส่ายมาก เหงื่อออกผิดปกติขณะหลับ มีท่านอนที่ผิดปกติโดยเฉพาะในเด็ก. ถ้ามีการอุดกั้นทางเดินหายใจมาก เด็กจะชอบนอนตะแคงหรือนอนคว่ำ. นอกจากนี้ผู้ป่วยอาจมีอาการปากแห้ง คอแห้งโดยเฉพาะในตอนเช้า เนื่องจากต้องหายใจทางปาก ถ้ามีภาวะหยุดหายใจขณะหลับ ช่วงที่ตื่นขึ้นมาอาจรู้สึกว่านอนหลับไม่เต็มอิ่ม มีความรู้สึกเหมือนว่าไม่ได้หลับนอนทั้งคืน. อาการดังกล่าวมักจะมากขึ้น เมื่อผู้ป่วยดื่มเครื่องดื่มที่มีส่วนผสมของแอลกอฮอล์ หรือกินยานอนหลับก่อนนอน. อาการที่สำคัญ ของภาวะหยุดหายใจขณะหลับอีกอาการหนึ่ง คือ อาการง่วงในเวลากลางวันมากกว่าปกติ ทำให้ประสิทธิภาพในการทำงานแย่ลง. ในเด็กผลของอาการง่วงในเวลากลางวันมากกว่าปกติ อาจทำให้ไม่สามารถ มีสมาธิทำอย่างใดอย่างหนึ่งได้นาน (inattentiveness, attention deficit disorder) หงุดหงิดง่าย (hyperirritability) หรือมีกิจกรรมต่างๆ ทำตลอดเวลา (hyperactivity). ในเด็ก อาจมีอาการปัสสาวะราดในเวลากลางคืนได้ (enuresis). ผู้ป่วยที่มีภาวะหยุดหายใจขณะหลับ อาจมาด้วยอาการที่ไม่ชัดเจน เช่น อ่อนเพลีย มีอาการซึมเศร้า มีสมรรถภาพทางเพศด้อยลงได้ หรือผู้ป่วยอาจมีอาการของภาวะแทรกซ้อนของภาวะหยุดหายใจขณะหลับได้ เช่น มีความดันโลหิตสูงกล้ามเนื้อหัวใจตายจากการขาดเลือด ชัก ปวดศีรษะตอนเช้า สมรรถภาพทางเพศต่ำ ซึ่งควรซักประวัติอาการเหล่านี้ด้วย.
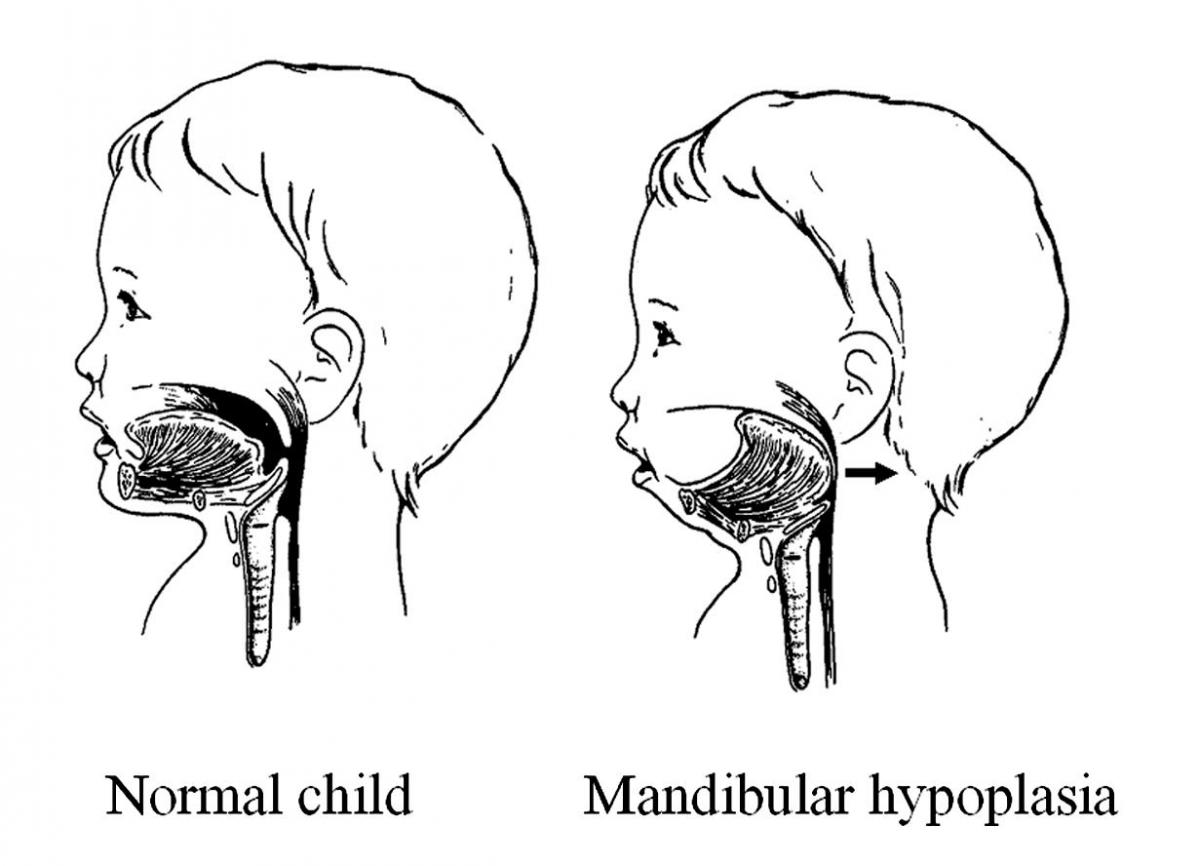
ภาพที่ 4. ลักษณะทางกายวิภาคของทางเดินหายใจส่วนบน ในผู้ป่วย mandibular
hypoplasia พบว่ามีการอุดกั้นทางเดินหายใจระดับคอหอย ซึ่งเกิดจาก
การที่ลิ้นเคลื่อนตัวไปด้านหลัง เมื่อเทียบกับเด็กปกติ
นอกจากนั้นควรถามถึงปัจจัยเสี่ยงที่อาจทำให้เกิดภาวะหยุดหายใจขณะหลับได้ เช่น น้ำหนักที่เพิ่มขึ้น ประวัติครอบครัวเกี่ยวกับความผิดปกติในการนอนหลับ ประวัติการใช้ยาที่ทำให้ง่วง เช่น ยานอนหลับ ยาแก้แพ้ หรือประวัติการดื่มเครื่องดื่มที่มีส่วนผสมของแอลกอฮอล์ ประวัติอุบัติเหตุที่ศีรษะ ที่อาจทำให้มีความผิดปกติทางระบบประสาท ทำให้กล้ามเนื้อในระบบทางเดินหายใจหย่อนตัว เกิดการอุดกั้นทางเดินหายใจได้.
2. การตรวจร่างกาย โดยเริ่มตั้งแต่ลักษณะทั่วไปของผู้ป่วย ที่อาจส่งเสริมให้เกิดภาวะหยุดหายใจ ขณะหลับได้เช่น คอสั้น อ้วน น้ำหนักมาก มีความผิดปกติของโครงร่างของใบหน้า (craniofacial anomalies) ที่อาจทำให้ลิ้นตกไปด้านหลังได้ง่าย เช่น คางเล็ก (ภาพที่ 4) หรือมีลักษณะใบหน้าที่เป็น adenoid face หรือไม่ (ผู้ป่วยที่มีอาการคัดจมูกตั้งแต่อายุยังน้อย และเป็นอยู่นาน เช่น มีต่อมอดีนอยด์โต ทำให้ต้องหายใจทางปากเสมอ อาจทำให้การเจริญเติบโตของกระดูกใบหน้าและฟันผิดปกติ ที่เรียกว่า long-face syndrome หรือ adenoid face คือใบหน้าส่วนล่าง จะยาวกว่าปกติ เนื่องจากต้องอ้าปากหายใจตลอดเวลา เพดานปากจะแคบและโค้งสูง เรียกว่า Gothic arch เวลายิ้มจะมองเห็นส่วนของเหงือกที่อยู่เหนือฟันบนได้มาก เรียกว่า gummy smile และอาจมีความผิดปกติ ในการสบฟันร่วมด้วย) เสียงพูดของผู้ป่วยผิดปกติหรือไม่ เช่น hyponasal voice ทำให้นึกถึงการอุดกั้นในโพรงจมูกหรือโพรงหลังจมูก (nasopharynx) muffled voice ทำให้นึกถึงการอุดกั้นบริเวณคอหอย ตรวจดูสัญญาณชีพมีความดันโลหิตสูง ที่เป็นผลแทรกซ้อนของภาวะหยุดหายใจขณะหลับหรือไม่ ชั่งน้ำหนัก ผู้ป่วยดู body mass index (BMI) ดูเส้นรอบวงของลำคอ (neck circumference) ตรวจดูเยื่อบุตา (conjunctiva) ว่ามีลักษณะของ polycythemia ซึ่งเกิดจากการขาดออกซิเจนหรือไม่.
เนื่องจากมีความผิดปกติหลายชนิดที่เป็นสาเหตุของภาวะหยุดหายใจขณะหลับ (ตารางที่ 2) การตรวจร่างกายทางหู คอ จมูก โดยละเอียดจึงมีความสำคัญ. ภาวะอุดตันของจมูกและโพรงหลังจมูก อาจทำให้เกิดอาการกรนหรือภาวะหยุดหายใจขณะหลับได้ ซึ่งอาจมีสาเหตุมาจากเยื่อบุจมูกบวมจากการติดเชื้อ หรือโรคจมูกอักเสบจากภูมิแพ้ ริดสีดวงจมูก ต่อมอดีนอยด์โต โพรงหลังจมูกตีบ (nasopharyngeal stenosis). ควรตรวจในช่องปาก (oral cavity) และคอหอยร่วมด้วยโดยดูขนาดของกรามล่าง (mandible) ว่าคางเล็ก หรือมีตำแหน่งเลื่อนไปด้านหลังหรือไม่ ดูลักษณะของเพดานปากว่าแคบ และอยู่ในตำแหน่งที่สูงหรือไม่ ซึ่งเป็นลักษณะของผู้ที่หายใจทางปากเรื้อรัง ลิ้นมีขนาดใหญ่หรือไม่ โดยเฉพาะทางด้านหลัง. ลิ้นที่ใหญ่กว่าปกติพบได้ในโรค Down syndrome, hypothyroidism, amyloidosis, Beckwith-Wiedeman syndrome, neuromuscular dysfunction ลักษณะของคอหอยเป็นอย่างไร เพดานอ่อนมีลักษณะยาว บวมที่จะอุดกั้นทางเดินหายใจได้ง่ายหรือไม่ ลิ้นไก่ใหญ่ ยาว หรือมีเนื้อเยื่อบริเวณ tonsillar pillar, ผนังคอทาง ด้านข้างและด้านหลังที่ค่อนข้างหนา และหย่อนตัวได้ง่ายหรือไม่. ขนาดต่อมทอนซิลใหญ่หรือไม่ (ภาพที่ 5) หรือมีพยาธิสภาพบริเวณโคนลิ้นหรือ hypopharynx ที่อาจทำให้เกิดการอุดกั้นทางเดินหายใจ เช่น ต่อมทอนซิลที่โคนลิ้นมีขนาดโต โคนลิ้นมีขนาดใหญ่ มีก้อนซิสต์หรือเนื้องอกที่ผนังคอ หรือบริเวณ aryepiglottic fold หรือฝาปิดกล่องเสียง (epiglottis) หรือไม่. มีน้ำมูก หรือเสมหะไหลลงคอ (postnasal drip) ซึ่งอาจทำให้ผู้ป่วยกระแอมบ่อยหรือไม่ ทำให้นึกถึงการอักเสบของเยื่อบุจมูกหรือไซนัสอักเสบ. บริเวณ คอ มีก้อนขนาดใหญ่ที่กดเบียดทางเดินหายใจหรือไม่ ผู้ป่วยที่มีภาวะหยุดหายใจขณะหลับ มักมี hyoid bone อยู่ในตำแหน่งที่ต่ำกว่าปกติ. ควรตรวจหัวใจและปอดด้วย เพื่อดูว่ามีหัวใจโต และมีลักษณะของ right heart failure หรือ cor pulmonale หรือไม่. เนื่องจากประวัติและการตรวจร่างกาย อาจไม่มีความสัมพันธ์กับผลการตรวจการนอนหลับ ซึ่งเป็น gold standard ในการวินิจฉัยภาวะหยุดหายใจขณะหลับ ผู้ป่วยที่สงสัยว่าอาจมีภาวะหยุดหายใจขณะหลับ แม้ประวัติและการตรวจร่างกายไม่สนับสนุน ควรส่งตรวจพิเศษเพิ่มเติม.
3. การตรวจพิเศษเพิ่มเติม ควรเลือกตรวจบางชนิดให้เหมาะสมกับผู้ป่วยแต่ละราย
3.1 การเจาะเลือด เช่น complete blood count เพื่อดูว่ามี polycythemia (elevated hematocrit) หรือไม่ ตรวจ thyroid function test เพื่อดูว่ามี hypothyroid หรือไม่ ตรวจ arterial blood gas เพื่อดูว่าผู้ป่วยมีการคั่งของก๊าซคาร์บอนไดออกไซด์ (CO2 retention) หรือการขาดออกซิเจนหรือไม่.
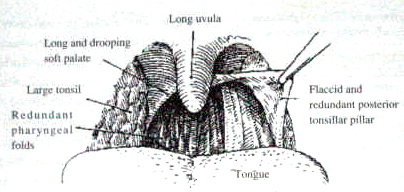
ภาพที่ 5. แสดงลักษณะทางกายวิภาคในช่องปาก ที่พบได้บ่อยในผู้ป่วยที่มีอาการนอนกรน
และ/ หรือ ภาวะหยุดหายใจขณะหลับ.
3.2 การส่งตรวจทางรังสี เช่น
- การถ่ายภาพเอกซเรย์ปอด เพื่อดูว่ามีผลแทรกซ้อนของภาวะหยุดหายใจขณะหลับหรือไม่ เช่น right heart failure, pulmonary hypertension หรือ cor pulmonale.
- การถ่ายภาพเอกซเรย์บริเวณศีรษะ (cephalometric study) เพื่อดูลักษณะทางกายวิภาค ของทางเดินหายใจส่วนบนว่ามีส่วนที่แคบส่วนใดบ้าง อาจช่วยในการวางแผนผ่าตัดกระดูกใบหน้า (maxillo-mandibular advancement).
- Cinefluoroscopy ดูการเคลื่อนไหวของอวัยวะรอบๆ ระบบทางเดินหายใจแบบ dynamic เพื่อดูบริเวณที่มีการอุดกั้นทางเดินหายใจ ซึ่งจะมีประโยชน์ในการวางแผนผ่าตัดแก้ไขบริเวณดังกล่าว เช่น การทำผ่าตัดลิ้นไก่ หรือโคนลิ้น.
- การถ่ายภาพเอกซเรย์ของกะโหลกศีรษะทางด้านข้าง (plain film lateral skull) จะช่วยในการวินิจฉัยภาวะบางอย่าง ที่เป็นสาเหตุของการอุดกั้นทางเดินหายใจ เช่น ภาวะต่อมอดีนอยด์โต, micrognathia, choanal polyp, ก้อนในช่องปาก.
3.3 การบันทึกเสียงหายใจขณะหลับ (sleep tape recording) ซึ่งมีประโยชน์ในเด็กที่มีอาการไม่ชัดเจน หรือผู้ปกครองไม่สามารถจะสังเกตการหายใจที่ผิดปกติได้ โดยให้ผู้ปกครองใช้เทปบันทึกเสียงกรน หรือเสียงหายใจของเด็กขณะหลับ ประมาณ 1 ชั่วโมง จะสามารถช่วยวินิจฉัยการอุดกั้นทางเดินหายใจขณะหลับได้.
3.4 Polysomnography (PSG) เป็น gold standard ในการวินิจฉัย และบอกความรุนแรงของภาวะหยุดหายใจขณะหลับ. นอกจากนั้นยังช่วยวินิจฉัยแยกภาวะหยุดหายใจขณะหลับ (OSAS) จากการกรนธรรมดา (primary snoring) และช่วยแยกภาวะหยุดหายใจขณะหลับออกจาก central apnea ด้วย PSG เป็นการวัด
- คลื่นไฟฟ้าสมอง (electroencephalogram : EEG).
- ความตึงตัวของกล้ามเนื้อ (electromyogram : EMG).
- การเคลื่อนไหวของลูกตา (eletrooculogram : EOG).
- ลมหายใจผ่านเข้าออกทางจมูก (nasal airflow).
- ลมหายใจผ่านเข้าออกทางปาก (oral airflow).
- การเคลื่อนไหวของทรวงอก (thoracic movement).
- การเคลื่อนไหวของท้อง (abdominal movement).
- ความเข้มข้นของออกซิเจนในเลือด (blood oxygen saturation : SaO2).
- คลื่นไฟฟ้าหัวใจ (eletrocardiogram : EKG).
EEG, EMG, EOG ช่วยบอกความตื้นลึก หรือ stage ของการนอนหลับ และแยกจากภาวะตื่น nasal และ oral airflow และ respiratory effort (thoracic และ abdominal movement) ช่วยแยกระหว่างการหายใจที่ปกติ และการหยุดหายใจ (apnea) และบอกชนิดของการหยุดหายใจ (obstructive, central หรือ mixed) SaO2 ช่วยบอกความรุนแรงของการลดลงของปริมาณออกซิเจนในเลือด (O2 desaturation) ซึ่งเกิดขึ้นในช่วงหยุดหายใจ. EKG จะช่วยบอกถึง cardiac arrhythmia ที่อาจเกิดขึ้น ในช่วงหยุดหายใจ.
การวัดตัวแปรต่างๆ ทำได้โดยให้ผู้ป่วยนอนในห้องปฏิบัติการ (sleep laboratory) ตลอดคืน โดยจะมีเจ้าหน้าที่ (sleep technician) ติด electrode กับตัวผู้ป่วยและคอยดูแลความเป็นไปของผู้ป่วยตลอดคืน.
ข้อบ่งชี้ในการทำ PSG12
1. ผู้ป่วยที่มีอาการและอาการแสดงที่น่าจะเกิดจากภาวะหยุดหายใจขณะหลับ เช่น กรนเสียงดัง มีลักษณะการหยุดหายใจ ง่วงมากในช่วงเวลากลางวัน และต้องการยืนยันการวินิจฉัย.
2. ผู้ป่วยที่มีปัจจัยเสี่ยงในการเกิดภาวะหยุดหายใจขณะหลับเช่น neck circumference ใหญ่ อ้วน BMI มากกว่า 35 และมีภาวะแทรกซ้อนจากภาวะหยุดหายใจขณะหลับเช่น right heart failure, ความดันโลหิตสูง, pulmonary hypertension, cardiac arrhythmia (ในรายที่มีเพียงอาการกรน หรืออ้วน โดยไม่มีอาการอื่นๆ ไม่ใช่ข้อบ่งชี้ในการทำ PSG).
3. ผู้ป่วยที่สงสัยว่าจะมีภาวะหยุดหายใจขณะหลับแต่จากประวัติและการตรวจร่างกายไม่เข้ากัน.
4. เพื่อวินิจฉัยผู้ป่วยที่สงสัยว่าจะมีความผิดปกติของการหายใจขณะนอนหลับ.
5. เพื่อหาความดันที่เหมาะสมของเครื่องเป่าลมในการรักษาภาวะหยุดหายใจขณะหลับ. [Continuous positive airway pressure (CPAP) titration] หรือเพื่อดูผลของการรักษาด้วยวิธีต่างๆ.
เนื่องจากอุปกรณ์ที่ใช้ในการทำ PSG มีราคาแพง การตรวจแต่ละครั้งจะเสียทั้งเวลา และค่าใช้จ่าย จึงควรเลือกใช้เฉพาะในรายที่จำเป็นเท่านั้น.
3.5 Flexible nasopharyngolaryngoscopy เพื่อดูความผิดปกติในจมูก โพรงหลังจมูก, เพดานอ่อน, คอหอย และกล่องเสียงที่อาจเป็นสาเหตุ ทำให้เกิดการอุดกั้นในทางเดินหายใจ.
การรักษา
เริ่มจากอธิบายให้ผู้ป่วยทราบถึงอาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับที่ผู้ป่วยเป็น รวมทั้งอันตรายที่อาจเกิดขึ้นได้ โดยเฉพาะถ้าผู้ป่วยมีอาการง่วงมากในช่วงเวลากลางวัน แล้วต้องขับรถ หรือทำงานเกี่ยวกับเครื่องจักรกลต่างๆ. ได้มีการศึกษาพบว่าผู้ป่วยที่มี AHI หรือ Apnea Hypopnea Index มากกว่า 20 จะมีอัตราการตายสูงกว่า ผู้ป่วยที่มี AHI น้อยกว่า 20.9 ดังนั้นจึงควรให้การรักษาผู้ป่วยที่มี AHI > 20 ทุกราย ส่วนในรายที่มี AHI < 20 ก็ควรให้การรักษาเมื่อมีอาการ เช่น ง่วงในเวลากลางวันมากกว่าปกติ หรือมีปัจจัยเสี่ยงอื่นๆต่อโรคหัวใจและหลอดเลือด เช่น ความดันโลหิตสูง ระดับไขมันในเลือดสูง หรือสูบบุหรี่ primary snoring ควรได้รับการรักษา. ถ้าอาการนอนกรนมีผลกระทบต่อสังคมและคุณภาพชีวิตของตนเองและผู้อื่น ก่อนให้การรักษาควรหาสาเหตุของความผิดปกติที่เกิดขึ้น และความรุนแรงของภาวะหยุดหายใจขณะหลับ รวมทั้งอธิบายการรักษาแต่ละชนิดต่อผู้ป่วย ทั้งข้อดีและข้อเสีย เพื่อประกอบการตัดสินใจของผู้ป่วย
1. การรักษาโดยวิธีที่ไม่ผ่าตัด (non-surgical treatment) เป็นการรักษาอาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับขั้นแรกที่ควรแนะนำให้ผู้ป่วย
1.1 ลดน้ำหนัก ได้มีการศึกษาพบว่า การลดน้ำหนักจะช่วยลด AHI, O2 desaturation และทำให้อาการของภาวะหยุดหายใจขณะหลับดีขึ้น.14
1.2 หลีกเลี่ยงยาหรือเครื่องดื่มที่มีฤทธิ์กดประสาทส่วนกลาง เช่น เครื่องดื่มที่ผสมแอลกอฮอล์ ยานอนหลับ ยา antihistamine ที่มีผลข้างเคียง คือ อาการง่วง โดยเฉพาะก่อนนอน. เนื่องจากยาเหล่านี้จะทำให้กล้ามเนื้อของคอหอยหย่อนตัว เพิ่ม arousal threshold ทำให้ระยะเวลาของการหยุดหายใจขณะหลับยาวขึ้น และทำให้อาการง่วงในเวลากลางวันมากขึ้น.
1.3 การปรับเปลี่ยนท่าทางในการนอน เช่น ไม่ควรนอนในท่านอนหงาย เนื่องจากจะทำให้เกิดการอุดกั้นทางเดินหายใจได้ง่าย อาจแนะนำให้ผู้ป่วยนอนในท่าตะแคง หรืออาจช่วยโดยการนำลูกเทนนิสใส่ไว้ด้านหลังของเสื้อนอน (snore ball) ทำให้ผู้ป่วยรู้สึกไม่สบายที่จะนอนหงาย.
1.4 การใช้เครื่องมือช่วยทำให้ทางเดินหายใจกว้างขึ้น หรือไม่อุดกั้นขณะนอนหลับ
1.4.1 Intraoral appliances มีประโยชน์ในรายที่มีการอุดกั้นของทางเดินหายใจไม่มาก เช่น primary snoring หรือมีภาวะหยุดหายใจขณะหลับ ที่ไม่รุนแรงมาก (AHI < 30) หรือในรายที่ไม่สามารถทนผลข้างเคียงของ CPAP ได้ หรือไม่ต้องการผ่าตัด.
- Tongue retaining device ช่วยไม่ให้ลิ้นตกไปด้านหลัง และอุดกั้นทางเดินหายใจ อาจใช้ในรายที่กำลังลดน้ำหนักก่อนผ่าตัด หรือปฏิเสธการผ่าตัด.
- Nasopharyngeal airway ใช้ในผู้ป่วยที่มีภาวะปัญญาอ่อน หรือมีปัญหาเกี่ยวกับ neuromuscular control ที่ปฏิเสธการทำ tracheostomy.
- Mandibular-positioning device โดยใส่เครื่องมือยึดติดกับ dental arch เพื่อเลื่อนขากรรไกรล่างมาทางด้านหน้า ทำให้ทางเดินหายใจกว้างขึ้นขณะนอนหลับ.
1.4.2 Continuous positive airway pressure (CPAP) (ภาพที่ 6) เป็นวิธีที่ใช้บ่อยที่สุดในการรักษา ภาวะหยุดหายใจขณะหลับ แบบไม่ผ่าตัด โดยเป็นการนำหน้ากาก (mask) ครอบจมูกแบบ airtight ซึ่ง mask นี้ติดต่อกับเครื่องมือที่สามารถขับลมออกมา ซึ่งลมที่ขับออกมาขณะนอนหลับจะช่วยค้ำยัน (pneumatic splint) ไม่ให้ทางเดินหายใจอุดกั้นขณะหายใจเข้า (ภาพที่ 7). นอกจากนั้น ความดันของลมที่เป่าเข้าไปในทางเดินหายใจ จะกระตุ้นให้เกิด reflex ทำให้ความตึงตัวของกล้ามเนื้อในระบบทางเดินหายใจเพิ่มขึ้นด้วย.
ข้อดีของ CPAP คือ มีประสิทธิภาพในการรักษา apnea หรือ hypopnea ระหว่างการนอนหลับมาก. ผู้ป่วยที่มีภาวะหยุดหายใจขณะหลับที่ใช้ CPAP จะรู้สึกดีขึ้นมากในช่วงตอนเช้าที่ตื่นขึ้นมา. ได้มีการศึกษาพบว่าการใช้ CPAP ในผู้ป่วยที่มีภาวะหยุดหายใจขณะหลับนั้น จะทำให้การทำงานของผู้ป่วย ในเวลากลางวันดีขึ้น รวมทั้งการทำงานของหัวใจซีกขวา และความดันเลือดดีขึ้น และเพิ่ม survival ของผู้ป่วย.15,16
ข้อเสีย คือ
1. ต้องทำ PSG เพื่อให้ได้ความดันที่ต้องการ และการครอบ CPAP ให้ผู้ป่วยขณะทำการตรวจการนอนหลับ ต้องอาศัยประสบการณ์มาก บางครั้งอาจรบกวนผลของ PSG ได้ง่าย.
2. การใช้ CPAP มักมีผลข้างเคียง เช่น แผลจากการกดทับ (pressure sores) รอบๆ จมูก ผู้ป่วยอาจรู้สึกอึดอัดในการใช้เครื่อง. ผู้ป่วยอาจมีการอักเสบในจมูก เนื่องจากต้องหายใจเอาอากาศที่แห้งจากเครื่องตลอดเวลา ซึ่งอาจแก้ไขโดยให้หายใจอากาศที่อุ่นและชื้นเข้าไป (warm, humidified air) โดยใช้เครื่องปรับอากาศให้อุ่นและชื้นขึ้น (humidi-fier) หรือใช้น้ำเกลือพ่นจมูกก่อนเริ่มใช้เครื่อง.
3. ปัญหาของความร่วมมือในการใช้เครื่อง (compliance) เนื่องจากผู้ป่วยต้องใช้เครื่องมือนี้ตลอดทุกคืน แม้ว่าอาการง่วงมากในเวลากลางวันจะดีขึ้นแล้วก็ตาม.
4. ราคาค่อนข้างแพง.
5. ในรายที่มีปัญหาการอุดกั้นในจมูก มักใช้ CPAP หรือ biphasic positive airway pressure (BiPAP) ไม่ได้ผล.
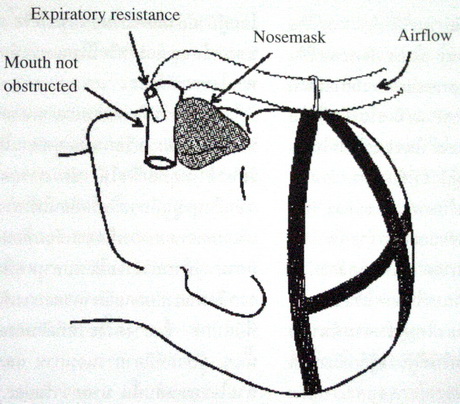
ภาพที่ 6. แสดงลักษณะการใช้ continuous positive airway pressure (CPAP).
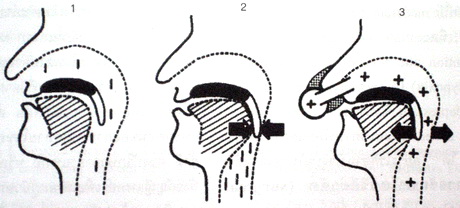
ภาพที่ 7. แสดงถึงกลไกการเกิดการอุดกั้นของทางเดินหายใจส่วนบน และการป้องกันกลไก
ดังกล่าวโดย continuous positive airway pressure (CPAP)
1. ขณะผู้ป่วยตื่น แม้มีความดันลบเกิดขึ้นในระบบทางเดินหายใจขณะหายใจเข้า
ความตึงตัวของกล้ามเนื้อจะช่วยป้องกันไม่ให้มีการอุดกั้นทางเดินหายใจ
2. ขณะผู้ป่วยหลับ ขณะหายใจเข้า ความดันลบที่เกิดขึ้น จะดึงให้ลิ้นและเพดานอ่อน
มาชนกับ posterior pharyngeal wall เกิดการอุดกั้นในระบบทางเดินหายใจ
ส่วนบน
3. การใช้ CPAP จะให้ความดันที่เป็นบวกช่วยค้ำ (pneumatic splint) ไม่ให้มีการ
อุดกั้นทางเดินหายใจ
1.4.3 Ventilatory assist devices เช่น positive และ negative pressure ventilators, BiPAP ซึ่งทำงานคล้าย CPAP แต่มีเครื่องมือที่ปรับความดันในระบบทางเดินหายใจ ในขณะที่หายใจเข้าและออกได้ มีประโยชน์ในผู้ป่วยที่ต้องการความดันในระบบทางเดินหายใจ เพื่อรักษาภาวะ apnea หรือ hypopnea ในขณะหายใจเข้าและออกต่างกัน เช่น ในช่วงหายใจออกอาจต้องการความดันของอากาศน้อยกว่าขณะหายใจเข้า. จากการศึกษาพบว่า BiPAP สามารถรักษาภาวะ apnea โดยใช้ความดันของอากาศน้อยกว่า CPAP ซึ่งจะทำให้ผู้ป่วยรู้สึกสบายขึ้น และมีผลข้างเคียงน้อยลง.17
1.5 การใช้ยา เช่น ให้ฮอร์โมน thyroxin ในรายที่มี hypothyroidism ให้ออกซิเจนเสริมขณะหลับในรายที่มี moderate ถึง severe desaturation (ต้องระวัง เนื่องจากอาจไปลด hypoxic drive เกิด CO2 retention และ acidosis ตามมาได้ในรายที่มี chronic hypoxia) ให้ portriptyline ซึ่งเป็น tricyclic antidepressant ซึ่งมีรายงานว่าจะช่วยลดเวลาในการเกิด apnea ได้ และมีการเพิ่มขึ้นของ oxygen saturation ได้18,19 อย่างไรก็ตาม ปัจจุบันไม่นิยมใช้แล้ว.
2. การรักษาโดยวิธีผ่าตัด (surgical treatment)
จุดประสงค์ของการผ่าตัดคือ เพิ่มขนาดของทางเดินหายใจส่วนบน และแก้ไขลักษณะทางกายวิภาคที่ผิดปกติ ซึ่งนำไปสู่การอุดกั้นในระบบทางเดินหายใจ มีข้อบ่งชี้ คือ
1. มีความผิดปกติทางกายวิภาค (anato-mical abnormalities) ที่เป็นสาเหตุทำให้เกิดอาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับ.
2. อาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับนั้นมีผลกระทบต่อชีวิตส่วนตัวและสังคมมาก เช่น ประสิทธิภาพในการทำงานลดลงมาก เสียงกรนรบกวนคู่นอนมาก ทำให้นอนไม่หลับ.
3. ล้มเหลวจากการรักษาโดยใช้วิธีที่ไม่ผ่าตัด โดยผู้ป่วยยังมีอาการนอนกรน หรือภาวะหยุดหายใจขณะหลับอยู่ และ/หรือมีโรคแทรกซ้อนจากภาวะหยุดหายใจขณะหลับ.
หลักการคือ ควรพยายามหาสาเหตุของอาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับ และรักษาสาเหตุที่แก้ไขได้ เช่น การอุดกั้นในระดับจมูก จากเยื่อบุจมูกที่บวม หรือก้อนในโพรงจมูก การอุดกั้นบริเวณคอหอย อาจเกิดจากต่อมทอนซิลที่โต. อย่างไรก็ตาม ผู้ป่วยบางรายไม่พบสาเหตุที่ชัดเจน และเกิดจากลักษณะทางกายวิภาคของทางเดินหายใจส่วนบนที่ผิดปกติ ซึ่งบางครั้งยากที่จะบอกจุดที่มีการอุดกั้นนั้นๆ. ผู้ป่วยที่มีอาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับนั้น มากกว่าร้อยละ 90 มีการอุดกั้นทางเดินหายใจบริเวณคอหอย (เช่น เพดานอ่อน, ต่อมทอนซิล หรือลิ้นไก่) และมากกว่าร้อยละ 80 เช่น กัน ที่มักมีการอุดกั้นทางเดินหายใจบริเวณ hypopharynx หรือโคนลิ้น.20 ดังนั้นการทำผ่าตัดอาจต้องแก้ไขจุดอุดกั้นทางเดินหายใจหลายตำแหน่ง.
ก่อนผ่าตัดรักษาผู้ป่วยที่มีอาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับ ควรตรวจหาภาวะแทรกซ้อนของภาวะหยุดหายใจขณะหลับก่อน และถ้ามี ควรปรึกษาอายุรแพทย์ หรือกุมารแพทย์ รวมทั้งวิสัญญีแพทย์ เพื่อเตรียมผู้ป่วยทั้งก่อนผ่าตัด และดูแลผู้ป่วยหลังผ่าตัด ภาวะแทรกซ้อนหลังการผ่าตัดรักษาการอุดกั้นทางเดินหายใจที่พบได้ในผู้ป่วยที่มีภาวะหยุดหายใจขณะหลับคือ ภาวะอุดกั้นทางเดินหายใจ จากการบวมของเนื้อเยื่อรอบๆ บริเวณผ่าตัด (postoperative airway edema) หรือภาวะน้ำท่วม ปอด (pulmonary edema).
การผ่าตัดไม่ได้รักษาให้อาการนอนกรน และ/หรือภาวะหยุดหายใจหายขาด หลังผ่าตัดอาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับอาจยังเหลืออยู่ หรือมีโอกาสกลับมาใหม่ได้ ขึ้นอยู่กับหลายปัจจัย สิ่งสำคัญ คือ
1. ผู้ป่วยต้องควบคุมน้ำหนักตัวไม่ให้เพิ่ม เนื่องจากการผ่าตัดเป็นการขยายทางเดินหายใจที่แคบให้กว้างขึ้น ถ้าน้ำหนักผู้ป่วยเพิ่มหลังผ่าตัด ไขมันจะไปสะสมอยู่รอบผนังช่องคอ ทำให้กลับมาแคบใหม่ ได้ ซึ่งจะทำให้อาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับกลับมาเหมือนเดิมหรือแย่กว่าเดิมได้.
2. ผู้ป่วยต้องออกกำลังกายสม่ำเสมอ เพื่อให้กล้ามเนื้อบริเวณทางเดินหายใจส่วนบนตึงตัวและกระชับ เนื่องจากหลังผ่าตัด เมื่ออายุผู้ป่วยมากขึ้น เนื้อเยื่อและกล้ามเนื้อบริเวณทางเดินหายใจส่วนบนจะหย่อนยานตามอายุ ทำให้ทางเดินหายใจส่วนบนกลับมาแคบใหม่ การออกกำลังกายแบบแอโรบิกจะช่วยให้การหย่อนยานดังกล่าวช้าลง.
สรุป
ผู้ป่วยที่มีอาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับ อาจเกิดจากหลายสาเหตุ และมีจุดอุดกั้นทางเดินหายใจหลายตำแหน่ง. ดังนั้นการทำผ่าตัดแก้ไขจุดใดจุดหนึ่งเพียงจุดเดียว อาจไม่ช่วยแก้ไขอาการให้ดีขึ้นมากนัก อาจต้องมาผ่าตัดซ้ำเพื่อแก้ไขทางเดินหายใจที่แคบส่วนอื่นๆ หรือใช้เครื่อง CPAP หรือ intraoral appliances ร่วมด้วย ทั้งนี้ขึ้นอยู่กับชนิดของการผ่าตัด, จุดอุดกั้นทางเดินหายใจและความรุนแรงของโรค. หลังผ่าตัดควรติดตามผู้ป่วยอย่างต่อเนื่อง. การรักษาที่เหมาะสมนั้น นอกจากขึ้นกับสาเหตุและตำแหน่งที่ตรวจพบแล้ว ยังต้องพิจารณาปัจจัยอื่นๆ ในผู้ป่วยแต่ละรายด้วย เช่น สุขภาพโดยทั่วไปของผู้ป่วย. ภาวะแทรกซ้อนของภาวะหยุดหายใจ ขณะหลับที่มีผลต่อระบบต่างๆของร่างกาย โรคประจำตัว สภาพเศรษฐฐานะและสังคมของผู้ป่วย เป็นต้น. ดังนั้นเมื่อผู้ป่วยมีหรือสงสัยว่ามีอาการนอนกรน และ/หรือภาวะหยุดหายใจขณะหลับควรรีบทำการวินิจฉัยตรวจหาสาเหตุของโรค ประเมินความรุนแรง และพิจารณาแนวทางรักษาที่เหมาะสมแต่เนิ่นๆ. การให้การรักษาอย่างถูกต้องและทันท่วงที จะช่วยให้อัตราเสี่ยงต่อโรคต่างๆและอัตราตายลดลง และทำให้คุณภาพชีวิตของผู้ป่วยดีขึ้น.
เอกสารอ้างอิง
1. Teran-Santos J, Jimenez-Gomez A, Cordero-Guevara J. The association between sleep apnea and the risk of traffic accidents. N Engl J Med 1999;340:847-51.
2. McNamara SG, Cistulli PA, Strohl KP, Sullivan CE. Clinical aspects of sleep apnea. In : Sullivan C, Saunders NA, eds. Sleep and breathing, 2nd ed. New York : Marcel Dekker, 1993:493-528.
3. Lugaresi E, Cirignotta F, Coccagna G, Baruzzi A. Snoring and the obstructive apnea syndrome. Electroencephalogr Clin Neurophysiol (Suppl) 1982;35:421-30.
4. Young T, Palta M, Demsey J, Skatrud J, Weber S, Badr S. The occurrence of sleep-disordered breathing among middle-aged adults. N Engl J Med 1993;328:1230-5.
5. Carskadon MA, Dement WC. Normal human sleep : an overview. In : Kryer MH, Roth T, Dement WC, eds. Principles and practice of sleep medicine. 3rd ed. Philadelphia : WB Saunders, 2000:15-25.
6. Fairbanks DNF. Snoring : an overview with historical perspectives. In : Fairbanks DNF, Fujita S, eds. Snoring and obstructive sleep apnea, 2nd ed. New York : Raven Press, 1994:1-16.
7. Piccirillo JF, Thawley SE. Sleep-disordered breathing. In : Cummings CW, Fredrickson JM, Harker LA, Krause CJ, Schuller DE, eds. Otolaryngology Head & Neck Surgery. 3rd ed. St. Louis : Mosby-Year Book, 1998:1546-71.
8. Aldrich MS. Obstructive sleep apnea syndrome. In : Aldrich MS, ed. Sleep medicine. New York : Oxford University Press, 1999:202-36.
9. He J, Kryger MH, Zorick FJ, Conway W, Roth T. Mortality and apnea index in obstructive sleep apnea : experience in 385 male patients. Chest 1988;94:9-14.
10. Partinen M, Guilleminault C. Daytime sleepiness and vascular morbidity at seven-year follow-up in obstructive sleep apnea patients. Chest 1990;97:27-32.
11. Sterni LM, Tunkel DE. Obstructive sleep apnea in children. Curr Opin Otolaryngol Head Neck Surg 1997;5:367-72.
12. American Thoracic Society. Indications and standards for cardiopulmonary sleep studies. Am Rev Respir Dis 1989;139:559-68.
13. Yamashiro Y, Kryger MH. CPAP titration for sleep apnea using a split-night protocol. Chest 1995;107:62-6.
14. Smith PL, Gold AR, Meyers DA, Haponik EF, Bleecker ER. Weight loss in mildly to moderately obese patients with obstructive sleep apnea. Ann Intern Med 1985;103:850-5.
15. Grunstein RR, Sullivan CE. Continuous positive airway pressure in sleep breathing disorders. In : Kryer MH, Roth T, Dement WC, eds. Principles and practice of sleep medicine, 3rd ed. Philadelphia : WB Saunders, 2000:894-912.
16. Wilcox I, Grunstein RR, Hedner JA, et al. Effect of nasal continuous positive airway pressure during sleep on 24-hour blood pressure in obstructive sleep apnea. Sleep 1993;16: 539-44.
17. Sanders MH, Kern N. Obstructive sleep apnea treated by independently adjusted inspiratory and expiratory positive airway pressures via nasal mask-physiologic and clinical implications. Chest 1990;98:317-24.
18. Brownell LG, Perez-Padilla R, West P, Kryger MH. The role of protriptyline in obstructive sleep apnea. Bull Eur Physiopathol Respir 1983;19:621-4.
19. Smith PL, Haponik EF, Allen RP, Bleecker ER. The effects of protriptyline in sleep-disordered breathing. Am Rev Respir Dis 1983;127:8-13.
20. Johnson JT. Obstructive sleep apnea. In: Gates GA, ed. Current therapy in otolaryngology head and neck surgery. St. Louis : Mosby, 1998:422-4.
ปารยะ อาศนะเสน พ.บ.,
ผู้ช่วยศาสตราจารย์ สาขาโรคจมูกและโรคภูมิแพ้
ภาควิชาโสต นาสิก ลาริงซ์วิทยา
คณะแพทยศาสตร์ศิริราชพยาบาล
มหาวิทยามหิดล
- อ่าน 7,687 ครั้ง
 พิมพ์หน้านี้
พิมพ์หน้านี้




