Respiratory failure in children : recognition and initial management
เมื่อพบผู้ป่วยที่มีอาการหอบเหนื่อย หายใจเร็ว หายใจลำบาก หรือต้องออกแรงในการหายใจมากกว่าปกติ จะต้องคิดไว้เสมอว่าความรุนแรงของอาการเหล่านั้น อาจจะถึงขั้นที่เรียกว่ามีภาวะการหายใจล้มเหลว (respiratory failure) ซึ่งมีโอกาสเกิดขึ้นได้ในทุกๆ ขณะ. ดังนั้นจึงควรสังเกตอาการของผู้ป่วยอย่างใกล้ชิด และมีความพร้อมเสมอที่จะให้การดูแลรักษาอย่างเหมาะสม และทันท่วงที เนื่องจากผู้ป่วยที่มีภาวะการหายใจล้มเหลว อาจถึงแก่กรรมได้โดยง่ายหากได้รับการรักษาไม่ถูกต้อง หรือบางครั้งให้การรักษาถูกต้องแต่ช้าเกินไป.
คำจำกัดความ
ภาวะการหายใจล้มเหลว หมายถึง การที่ระบบหายใจไม่สามารถแลกเปลี่ยนก๊าซออกซิเจนและคาร์บอนไดออกไซด์ได้อย่างเพียงพอต่อความต้องการของร่างกาย เป็นผลให้มีภาวะพร่องออกซิเจน (hypoxia) และมีการคั่งของคาร์บอนไดออกไซด์ (hypercapnia).
ทำไมเด็กจึงมีภาวะการหายใจล้มเหลวได้ง่ายกว่าผู้ใหญ่ ?
เด็กมีลักษณะทางกายวิภาค และมีการเจริญเติบโตพัฒนาการทางระบบหายใจหลายประการ ที่เป็นผลให้มีโอกาสเกิดภาวะการหายใจล้มเหลวง่ายกว่าผู้ใหญ่1 ที่สำคัญได้แก่
1. เด็กเล็กอายุ 2-6 เดือน หายใจได้แต่ทางจมูก (obligate nose breather) ไม่สามารถหายใจทางปากได้ ยกเว้นเวลาร้องไห้ เนื่องจาก epiglottis อยู่ติดกับ nasopharynx ดังนั้นถ้ามีพยาธิสภาพที่จมูกเพียงเล็กน้อยก็จะทำให้เด็กหายใจลำบากได้ง่าย.
2. ทางเดินหายใจมีขนาดเล็กกว่า.
3. ขนาดของลิ้นใหญ่เมื่อเทียบกับขนาดตัว ทำให้ปิดกั้นทางเดินหายใจในระดับ oropharynx ได้ง่าย.
4. Epiglottis ใหญ่และนิ่ม larynx อยู่ในระดับสูงกว่าผู้ใหญ่ คือ ระดับ C 2-3 ในขณะที่ larynx ของผู้ใหญ่อยู่ที่ระดับ C 4-5 ทำให้ larynx ของเด็กอยู่ใกล้กับโคนลิ้นมากกว่าผู้ใหญ่ จึงเกิดภาวะอุดกั้นทางเดินหายใจส่วนบนได้ง่าย.
5. ลักษณะท่อทางเดินหายใจส่วนบนของเด็กที่มีลักษณะเป็นรูปกรวย โดยส่วนที่แคบที่สุดอยู่ที่ตำแหน่ง subglottic ในขณะที่ทางเดินหายใจส่วนบนของผู้ใหญ่มีลักษณะเป็นทรงกระบอก ส่วนที่แคบที่สุดอยู่ที่ตำแหน่งของกล่องเสียง (ภาพที่ 1) การที่ทางเดินหายใจของเด็กมีลักษณะเป็นรูปกรวย เมื่อมีการบวมที่บริเวณ subglottic เพียงเล็กน้อยก็จะทำให้ความต้านทานทางเดินหายใจเพิ่มขึ้นหลายเท่า และเกิดภาวะอุดกั้นทางเดินหายใจส่วนบนได้โดยง่าย.
6. เด็กที่มีอายุ 2 -6 ปี มีขนาดของต่อมทอนซิล และอะดีนอยด์โตเมื่อเทียบกับความกว้างของทางเดินหายใจ จึงเกิดภาวะ obstructive sleep apnea ในช่วงอายุนี้ได้บ่อย.2,3
7. เด็กมีจำนวนถุงลม (alveoli) น้อยกว่าผู้ใหญ่ โดยมีจำนวนถุงลมประมาณ 20 ล้านถุงหลังคลอด และเพิ่มจำนวนเป็น 300 ล้านถุงเมื่ออายุ 8 ปี. นอกจากนี้ถุงลมยังมีขนาดเล็กกว่าผู้ใหญ่ด้วย ทำให้พื้นที่ในการแลกเปลี่ยนก๊าซน้อยกว่าผู้ใหญ่.
ภาพที่ 1. ทางเดินหายใจส่วนบน
A. ในผู้ใหญ่เป็นรูปทรงกระบอก
B. ในเด็กเป็นรูปกรวย ส่วนที่แคบที่สุดอยู่ที่ตำแหน่ง subglottic area
(ภาพจาก PALS Provider Manual. 2002. American Heart Association).
8. Collateral ventilation ระหว่างถุงลมกับถุงลมที่อยู่ติดๆ กันผ่าน pores of Kohn และระหว่าง bronchiole กับถุงลมหรือกับ bronchiole ใกล้ๆ กันผ่าน Lambert channel ซึ่งยังพัฒนาไม่เต็มที่ในเด็ก จึงทำให้เด็กมีถุงลมแฟบ (atelectasis) ได้ง่ายกว่าผู้ใหญ่.
9. นอกจากท่อทางเดินหายใจจะมีขนาดเล็กกว่าผู้ใหญ่แล้ว ท่อทางเดินหายใจในเด็กยังมี cartilage น้อยกว่า จึงทำให้เกิดการตีบแคบของทางเดินหายใจได้ง่ายกว่าผู้ใหญ่ โดยเฉพาะในช่วงที่มีการหายใจออกอย่างแรงและเร็ว.
10. กระดูกซี่โครงรอบทรวงอก และกล้ามเนื้อที่ใช้ในการหายใจยังพัฒนาไม่เต็มที่ ทำให้ไม่สามารถเพิ่ม tidal volume ได้เต็มที่เท่ากับผู้ใหญ่
11. ศูนย์ควบคุมการหายใจยังอยู่ในระหว่างการพัฒนาการตามการเจริญเติบโตของสมอง เด็กจึงมีโอกาสที่จะเกิดการหายใจผิดจังหวะ (irregular respiration) และการหยุดหายใจ (apnea) ได้ง่ายกว่าผู้ใหญ่.
จากเหตุผลหลายๆ ประการดังกล่าวข้างต้น จึงทำให้เด็กมีภาวะการหายใจล้มเหลวได้บ่อยกว่าผู้ใหญ่ หากให้การรักษาไม่เหมาะสมหรือไม่ทันต่อเหตุการณ์ก็จะทำให้หัวใจหยุดเต้น และถึงแก่กรรมได้.
สาเหตุของหัวใจหยุดเต้นในเด็กส่วนใหญ่เป็นผลมาจากภาวะการหายใจล้มเหลว แตกต่างจากผู้ใหญ่ที่พบว่าสาเหตุของหัวใจหยุดเต้นเป็นจากความผิดปกติของหัวใจโดยตรง.4
สาเหตุของภาวะการหายใจล้มเหลวในเด็ก
ภาวะการหายใจล้มเหลวในเด็กอาจเป็นจาก
- การอุดกั้นทางเดินหายใจทั้งส่วนบนและส่วนล่าง (upper and lower airway obstruction) เช่น croup, asthma เป็นต้น.
- เนื้อปอดผิดปกติ เช่น ปอดอักเสบ, pulmonary edema เป็นต้น.
- Ventilatory pump failure หรือกลไกในการสูบลมเข้าออกจากปอดล้มเหลว เช่น กล้ามเนื้อหายใจ อ่อนแรง, กะบังลมหย่อน, ศูนย์ควบคุมการหายใจทำงานผิดปกติ, กระดูกสันหลังและกระดูกซี่โครง รอบทรวงอกมีลักษณะผิดปกติกดเบียดเนื้อปอด เป็นต้น.
อาการและอาการแสดง
อาการและอาการแสดงของผู้ป่วยเป็นผลต่อเนื่อง มาจากภาวะพร่องออกซิเจน (hypoxemia), คาร์บอนไดออกไซด์คั่ง (hypercapnia) และการที่เลือดเป็นกรด (acidemia).
ถ้าเป็นมานานๆ (chronic) อาการและอาการแสดงจะไม่รุนแรงเท่ากับแบบเฉียบพลัน (acute).
โดยทั่วไปผู้ป่วยจะมีอาการหอบเหนื่อย หายใจเร็ว ออกแรงหายใจอย่างมาก หายใจไม่เป็นจังหวะ อ้าปากงาบๆ เพื่อหายใจ มีหน้าอกบุ๋ม ท้องป่อง เวลาหายใจเข้า (paradoxical inward rib cage motion) เขียว หัวใจเต้นเร็ว หรือเต้นไม่เป็นจังหวะ สติ ความรู้สึกตัวเปลี่ยนแปลง อาจเป็นแบบกระวนกระวาย อยู่ไม่สุข ไม่มีสมาธิ ไม่รับรู้ ซึม ไม่รู้สึกตัว จนกระทั่งหมดสติ (coma).
ในทางปฏิบัติเพื่อให้จำง่ายๆ ใช้วิธีจำเป็นตัวย่อ คือ RCA (2-R, 2-C, 1-A) ได้แก่
R respiratory rate เพิ่มขึ้น หรือชาลงมาก
R retraction (ออกแรงหายใจ) เพิ่มขึ้น
C color (cyanosis)
C conscious change
A air entry ลดลง
ถ้ามีอาการและอาการแสดงดังกล่าวข้างต้น ต้องคิดไว้ก่อนว่าผู้ป่วยกำลังมีหรือกำลังจะมีภาวะการ หายใจล้มเหลว (impending respiratory failure).
การวินิจฉัย
การเจาะวัดก๊าซในเลือดแดง เป็นสิ่งสำคัญที่ช่วยยืนยันภาวะการหายใจล้มเหลว หลักเกณฑ์ในการวินิจฉัย ประกอบด้วยค่า PaO2 น้อยกว่า 60 มม.ปรอท, ค่า PaCO2 สูงกว่า 50 มม.ปรอท และความอิ่มตัวของออกซิเจนในเลือด (arterial oxygen saturation) น้อยกว่า 90%5
ถ้ามีแต่ PaO2 ต่ำ แต่ PaCO2 ปกติ ก็เรียกว่าเป็น nonventilatory หรือ normocapnic หรือ type I respiratory failure.6
ถ้ามี PaCO2 สูงขึ้นมากกว่าปกติด้วย ก็เรียกว่าเป็น ventilatory หรือ hypercapnic หรือ type II respiratory failure.6
สาเหตุทางพยาธิสรีรวิทยาของ hypoxemia ที่พบบ่อยในเวชปฏิบัติคือ ventilation (V) perfusion (Q) mismatch และการไหลเวียนเลือดในปอดลัดวงจร (intrapulmonary shunt).5
ในคนปกติค่า V/Q ratio จะใกล้เคียงกับ 1 กล่าวคือสัดส่วนของ ventilation หรือลมที่ไปยังถุงลมกับ perfusion หรือเลือดที่มาเลี้ยงถุงลม จะมีปริมาณพอๆ กัน เมื่อเกิดพยาธิสภาพในเนื้อปอด เช่น ปอดอักเสบ ทำให้ V ลดลงกว่าปกติ จะเกิดความผิดปกติแบบ V/Q mismatch ขึ้น เมื่อให้ออกซิเจนแก่ผู้ป่วยความเข้มข้นของออกซิเจนในถุงลมเพิ่มขึ้น ทำให้เลือดได้รับออกซิเจนเพิ่มขึ้น ผู้ป่วยก็จะหายจากภาวะพร่องออกซิเจน.
ถ้าพยาธิสภาพรุนแรงมากขึ้น เช่น ในภาวะ acute respiratory distress syndrome (ARDS) ถุงลมมีของเหลวที่เกิดจากกระบวนการอักเสบบรรจุอยู่เต็ม ทำให้ลมไม่สามารถเข้าถึงถุงลมได้ V จึงเท่ากับ 0 ในขณะที่เลือดยังไปเลี้ยงถุงลมตามปกติ (Q ปกติ) สัดส่วนของ V/Q จึงเท่ากับ 0 ถึงแม้จะให้ออกซิเจนแก่ผู้ป่วย ออกซิเจนก็ไม่สามารถผ่านลงไปถึงถุงลม เลือดก็จะไม่ได้รับออกซิเจน ผู้ป่วยก็จะมีภาวะพร่องออกซิเจนในเลือดต่อไป ทั้งๆ ที่ให้ออกซิเจนแก่ผู้ป่วยเต็มที่ ภาวะที่ V เท่ากับ 0 โดยที่ Q ปกติหรือใกล้เคียงปกติ เรียกว่ามีการไหลเวียนเลือดในปอดลัดวงจร. การรักษาโดยการให้ออกซิเจนเพียงอย่างเดียว ไม่สามารถแก้ไขภาวะพร่องออกซิเจนในเลือดได้ จำต้องอาศัยความดันบวกหรือ continuous positive airway pressure (CPAP) ไปถ่างขยายถุงลมก่อน เพื่อเพิ่มพื้นที่ของถุงลมที่สามารถแลกเปลี่ยนก๊าซ เมื่อให้ออกซิเจน ออกซิเจนจะได้เข้าไปถึงถุงลม และซึมเข้ากระแสเลือดผ่านหลอดเลือดฝอยรอบๆ ถุงลมได้.
ในผู้ป่วยคนหนึ่ง อาจมีได้ทั้ง V/Q mismatch และ shunt ที่บริเวณต่างๆ ของปอด หากให้ออกซิเจนแล้ววัด oxygen saturation เพิ่มขึ้นได้ดี พยาธิสรีรวิทยาส่วนใหญ่ของปอดน่าจะเป็น V/Q mismatch แต่หากให้ออกซิเจน 100% แล้ว oxygen saturation ไม่เพิ่มขึ้นเท่าที่ควร พยาธิสรีรวิทยาส่วนใหญ่ของปอดน่าจะเป็น shunt.
ในกรณีที่พบว่ามี CO2 คั่ง หรือเป็น type II respiratory failure น่าจะมีสาเหตุมาจาก alveolar ventilation ลดลง ซึ่งอาจเป็นจากกลไกในการสูบลมเข้าออกจากปอดล้มเหลว (ventilatory pump failure) เช่น เป็นจากกล้ามเนื้อหายใจอ่อนแรง, ระบบประสาทที่ควบคุมการหายใจทั้งที่ศูนย์ควบคุมการหายใจและปลายประสาททำงานผิดปกติ นอกจากนี้ alveolar ventilation ที่ลดลง ก็อาจเป็นจากผู้ป่วยมีการอุดกั้นของทางเดินหายใจ ทำให้ลมเข้าสู่ถุงลมได้ลดลง เช่น ผู้ป่วยที่มี tracheal stenosis, tracheomalacia, asthma เป็นต้น.
การดูแลรักษาเบื้องต้น
การดูแลรักษาผู้ป่วยที่มีภาวะการหายใจล้มเหลวแบบเฉียบพลัน (acute respiratory failure) ประกอบด้วยการหาสาเหตุที่ทำให้เกิดภาวการณ์หายใจล้มเหลว และการรักษาตามสาเหตุนั้น ที่สำคัญคือการรักษาแบบประคับประคองเพื่อให้เนื้อเยื่อของร่างกายทุกๆ ระบบได้รับออกซิเจนอย่างพอเพียง. ยกตัวอย่าง เช่น ผู้ป่วยที่เป็นหืดจนกระทั่งมีการหายใจล้มเหลว ก็ต้องให้การรักษาโดยการให้ออกซิเจนเพื่อลดภาระของการหายใจ และแก้ไขภาวะ hypoxemia ร่วมกับให้ corticosteroids และยาขยายหลอดลมเพื่อรักษาหลอดลมตีบจากโรคหืด เป็นต้น.
การให้ออกซิเจน
ได้ผลดีสำหรับพยาธิสภาพที่เป็น V/Q mismatch โดยทั่วไปเมื่อให้ปริมาณความเข้มข้นของออกซิเจน (FiO2) ประมาณ 0.4 ก็น่าจะเพียงพอที่จะรักษาภาวะพร่องออกซิเจนจาก V/Q mismatch. การรักษาเริ่มจากการให้ออกซิเจนผ่านท่อจมูก (nasal cannula) เปิดอัตราไหลของออกซิเจน 2-4 ลิตร/นาที ถ้าไม่สามารถเพิ่มระดับออกซิเจนอิ่มตัวได้ ก็ต้องเปลี่ยนเป็นหน้ากากครอบหน้า (face mask) ซึ่ง FiO2 ที่ผู้ป่วยได้รับจะขึ้นกับปริมาณลมหายใจที่ผู้ป่วยสูดเข้ากับปริมาณออกซิเจนที่ให้กับผู้ป่วย ถ้าผู้ป่วยสูดลมหายใจได้เพิ่มขึ้น เปิดออกซิเจนไว้เท่าเดิม FiO2 ที่ผู้ป่วยได้รับก็จะลดลง ถ้าต้องการ FiO2 ที่สูงขึ้นก็เพิ่มอัตราไหลของออกซิเจน หรือเปลี่ยนจากหน้ากากครอบหน้าให้เป็นชนิดมีถุงลมเสริม (reservoir bag) หรือชนิดมีถุงลมเสริมพร้อมลิ้นปรับลมหายใจไม่ให้วนกลับ (non-rebreathing valve) (ภาพที่ 2) ก็จะทำให้ผู้ป่วยได้รับ FiO2 เพิ่มขึ้นตามลำดับ.

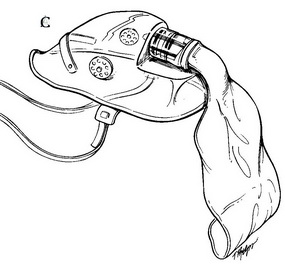
ภาพที่ 2. อุปกรณ์ให้ออกซิเจน A. ท่อออกซิเจนผ่านจมูก B. หน้ากากครอบหน้าแบบไม่มีถุงลมเสริม C. หน้ากากครอบหน้าชนิดมีถุงลมเสริมพร้อมลิ้นปรับลมหายใจไม่ให้วนกลับ
การให้ FiO2 สูง ต้องระวังในผู้ป่วยที่มีคาร์บอนไดออกไซด์คั่งอยู่นานๆ เช่น ในผู้ป่วย bronchopulmonary dysplasia (BPD) หรือ COPD เนื่องจากผู้ป่วยเหล่านี้มี CO2 คั่งอยู่นานจนกระทั่งศูนย์ควบคุมการหายใจไม่ตอบสนองต่อการเพิ่มขึ้นของ CO2. ผู้ป่วยหายใจอยู่ได้เนื่องจากมีภาวะพร่องออกซิเจน เป็นตัวกระตุ้นศูนย์ควบคุมการหายใจ หากให้ออกซิเจนมากเกินไปจะไปทำให้การกระตุ้นการหายใจด้วยภาวะพร่องออกซิเจนลดลง ผู้ป่วยอาจมี hypoventilation หายใจช้าลง tidal volume ลดลง CO2 เพิ่มขึ้น และมีหยุดหายใจหลังจากให้ออกซิเจนได้.
การให้ความดันบวก
ประกอบด้วยการให้ continuous positive airway pressure (CPAP), bilevel positive airway pressure (BiPAP) ผ่านทางหน้ากากครอบจมูก ถือเป็น noninvasive ventilation เป็นวิธีการที่จะช่วยให้ความดันบวกในถุงลมเพิ่มขึ้น ทำให้ถุงลมมีการขยายตัว ลด intrapulmonary shunt และช่วยลดความต้องการออกซิเจนลงได้8 ถ้าเป็น BiPAP ก็จะช่วยดันลมให้เข้าสู่ปอดในช่วงหายใจเข้า ทำหน้าที่เสมือนเป็น ventilatory pump ของระบบหายใจ. มีรายงานว่าสามารถใช้ noninvasive mask ventilation เหล่านี้ในการรักษาภาวะการหายใจล้มเหลวเฉียบพลันในเด็กและประสบความสำเร็จเป็นอย่างดี.9
การรักษาอื่นๆ ได้แก่
- การให้เลือดเพื่อเพิ่ม hemoglobin ทำให้การขนส่งออกซิเจนไปเลี้ยงเนื้อเยื่อของร่างกายดีขึ้น.
- การลดความต้องการออกซิเจนของร่างกาย เช่น ให้ยาลดไข้ เช็ดตัวลดไข้ ให้ยานอนหลับ ยา คลายกล้ามเนื้อ เป็นต้น.
- เพิ่ม cardiac output โดยการให้สารน้ำทางหลอดเลือดดำ ให้ยากระตุ้นการทำงานของหัวใจ เป็นต้น.
- การเปลี่ยนท่านอน เช่น การจัดท่านอนคว่ำในผู้ป่วย ARDS จะทำให้ oxygen saturation ดีขึ้น.10
- การกำจัดเสมหะจากหลอดลม ไม่ว่าจะเป็นการไอ การจัดท่าระบายเสมหะ การเคาะปอด การให้ยาละลายเสมหะ การดูดเสมหะ เป็นต้น.
- การให้ยาขยายหลอดลม ยาต้านจุลชีพ เมื่อมีข้อบ่งชี้.
ในผู้ป่วยที่ให้การรักษาเบื้องต้นดังกล่าวแล้วยังไม่ดีขึ้น ก็จะต้องใส่ท่อหลอดลมคอและให้เครื่องช่วยหายใจต่อไป.
เอกสารอ้างอิง
1. Eckenhoff J. Some anatomic considerations of the infant larynx influencing endotracheal anesthesia. Anesthesiology 1951;12:401-10.
2. Jeans WD, Fernando DCJ, Maw AR, Leighton BC. A longitudinal study of the growth of the nasopharynx and its contents in normal children. Br J Radiol 1981;54:117-21.
3. Preutthipan A, Suwanjutha S, Chantarojanasiri T. Obstructive sleep apnea syndrome in Thai children diagnosed by polysomnography. Southeast Asian J Trop Med Public Health 1997;28:62-68.
4. Young KD, Seidel JS. Pediatric cardiopulmonary resuscitation : a collective review. Ann Emerg Med 1999;33:195-205.
5. Priestley MA, Helfaer MA. Approaches in the management of acute respiratory failure in children. Curr Opin Pediatr 2004;16(3):293-8.
6. Dobyns EL, Carpenter TC, Durmowicz AG, Stenmark KR. Acute respiratory failure. In : Chernick V, Boat TF, Wilmott RW, Bush A, eds. Kendigs disorders of the respiratory tract in children. 7th eds. Philadelphia : Saunders Elsevier, 2006:224-42.
7. McPherson SP. Respiratory Therapy Equipment. 3rd ed. St.Louis, MO : CV Mosby Co, 1985.
8. Brochard L. Noninvasive ventilation for acute respiratory failure. JAMA 2002;288(8): 932-5.
9. Bernet V, Hug MI, Frey B. Predictive factors for the success of noninvasive mask ventila-tion in infants and children with acute respi-ratory failure. Pediatr Crit Care Med 2005;6: 660-4.
10. Curley MA, Hibberd PL, Fineman LD, et al. Effect of prone positioning on clinical out- comes in children with acute lung injury : a randomized controlled trial. JAMA 2005; 294(2):229-37.
อรุณวรรณ พฤทธิพันธุ์ พ.บ. ศาสตราจารย์
หัวหน้าหน่วยโรคระบบหายใจเด็ก
ภาควิชากุมารเวชศาสตร์
คณะแพทยศาสตร์โรงพยาบาลรามาธิบดี
มหาวิทยาลัยมหิดล
- อ่าน 52,097 ครั้ง
 พิมพ์หน้านี้
พิมพ์หน้านี้




